Artículo original
Beneficios de la cirugía multinivel en apnea obstructiva del sueño y roncopatía
Benefits of multilevel surgery in obstructive sleep apnea and snoring
Luis
Hernández Armstrong1
https://orcid.org/0000-0001-7146-6113
Pedro Javier Contreras
Álvarez1* https://orcid.org/0000-0002-5443-1469
Perla Guadalupe
Gutiérrez Ochoa1
https://orcid.org/0000-0001-8763-6236
1Hospital Docente Universitario Clínico Quirúrgico General "Calixto García Iñiguez". La Habana, Cuba.
*Autor para la correspondencia: pedrojc@infomed.sld.cU
RESUMEN
Introducción:
Los trastornos respiratorios relacionados con el sueño incluyen
un rango de enfermedades que van desde el ronquido primario en un extremo, hasta
la apnea obstructiva del sueño en el otro.
Objetivo:
Evaluar los beneficios de la cirugía multinivel en los pacientes
con roncopatía crónica y síndrome de apnea hipopnea obstructiva
del sueño.
Métodos:
Se realizó un estudio descriptivo, prospectivo de corte longitudinal,
en el Hospital "General Calixto García", de febrero-2018 a febrero-2020.
El universo estuvo conformado por los pacientes operados de roncopatía
crónica y síndrome de apnea - hipopnea obstructiva del sueño,
los cuales fueron evaluados. La muestra quedó constituida por 50 pacientes,
intervenidos de forma electiva los que cumplieron con los criterios de inclusión
al estudio.
Resultados:
Predominó el sexo masculino, el grupo etario de 50-59 años (34 %)
y como factor de riesgo el índice de masa corporal ≥ 30, en 88 %.
El 50 % tenía como comorbilidad la hipertensión arterial y síntomas
como obstrucción de la vía aérea y ronquido.
Conclusiones:
Los trastornos obstructivos del sueño generalmente se asocian
a comorbilidades siendo la más frecuente la hipertensión arterial,
las alteraciones anatómicas que prevalecen son la hipertrofia amigdalina
y las desviaciones septales, que una vez resueltas mejoran la somnolencia diurna,
con un elevado porcentaje de satisfacción de los pacientes.
Palabras clave: apnea obstructiva del sueño; roncopatía; cirugía multinivel.
ABSTRACT
Introduction:
Sleep-related breathing disorders include a range of diseases that
go from primary snoring at one extreme, to obstructive sleep apnea at the other.
Objective:
To evaluate the benefits of multilevel surgery in patients with chronic snoring
and obstructive sleep apnea hypopnea syndrome.
Methods:
A descriptive, prospective longitudinal study was carried out at the "General
Calixto García" Hospital, from February 2018 to February 2020. The universe
consisted of patients operated on for chronic snoring and obstructive sleep
apnea-hypopnea syndrome, who were assessed. 50 patients, who met the inclusion
criteria for the study, made up the sample. These subjects were operated on
electively.
Results:
The male sex predominated, the age group of 50-59 years (34%) and as a risk
factor the body mass index ≥ 30, in 88%. 50% had high blood pressure and
symptoms such as airway obstruction and snoring as comorbidity.
Conclusions:
Obstructive sleep disorders are generally associated with comorbidities, the
most frequent being arterial hypertension, the prevailing anatomical alterations
are tonsillar hypertrophy and septal deviations, which once resolved improve
daytime sleepiness, with high percentage of patient satisfaction.
Keywords: obstructive sleep apnea; snoring; multilevel surgery.
Recibido:
12/09/2020
Aceptado: 14/10/2020
INTRODUCCIÓN
Los trastornos respiratorios relacionados con el sueño incluyen un rango de enfermedades que van desde el ronquido primario en un extremo, hasta la apnea obstructiva del sueño en el otro. El ronquido es un sonido inspiratorio, consecuencia de la vibración de regiones en la faringe y afecta hasta al 30 % de las mujeres y 50 % de los hombres.(1)
El síndrome de Apnea/Hipopnea Obstructiva del Sueño (SAHOS), se define como una alteración anatómica y funcional de la vía aérea superior (VAS) que genera episodios repetidos de obstrucción completa (apnea) o parcial (hipopnea) de ésta, por el colapso de las partes blandas de la faringe durante el sueño.(1,2) Cabe agregar que estos episodios de obstrucción de la vía aérea superior se miden de manera objetiva a través de una polisomnografía, con el índice de apneas-hipopneas (IAH). Además, un índice de apneas-hipopneas mayor de 5 asociado a síntomas relacionados con la enfermedad y no explicados por otras causas, confirma el diagnóstico.
Según la literatura, la prevalencia es del 6-10 % en hombres y 4-6 % en mujeres; por otro lado, el síntoma más frecuente son los ronquidos en el 94 % de los enfermos. Se estima que la incidencia aumenta con algunos factores de riesgos tales como la edad, obesidad y el género masculino, mientras que en las mujeres el SAHOS se presenta por lo general en la edad post menopáusica. De la misma manera, en niños es común entre los 4 y los 5 años.(3,4). En tal sentido, constituye la tercera enfermedad respiratoria más frecuente después del asma bronquial y la enfermedad pulmonar obstructiva crónica, siendo la alteración más frecuente que ocurre durante el ciclo del sueño y también la principal causa de hipoxia crónica en seres humanos, debido a la hipoxia intermitente.(5)
En la actualidad el diagnóstico se sustenta en una exhaustiva anamnesis, la exploración física y la polisomnografía nocturna. Una vez que ha sido confirmado el diagnóstico, queda por determinar las estructuras implicadas en la obstrucción del flujo aéreo. Para ello se han diseñado distintos métodos de exploración, sin que ninguno de ellos haya podido ser considerado definitivo.(5,6)
Entre estos últimos se consideran las técnicas de fibroscopía, la somnofluoroscopía, los estudios manométricos de las vías respiratorias y los métodos de diagnóstico por la imagen cefalometríca mediante telerradiografía de perfil, tomografía computarizada y resonancia magnética nuclear.(7,8)
En cuanto al tratamiento, a pesar de las medidas terapéuticas efectivas esta enfermedad constituye un problema de salud, pues según reportes médicos los pacientes que no son tratados de forma adecuada tienen una mortalidad significativa, siendo esta superior en los que la padecen en grado severo. En cualquier caso, existe consenso en la necesidad de un tratamiento individualizado y condicionado a determinados factores, tales como la gravedad del proceso, la existencia de complicaciones o el tipo de apnea predominante.(7,8)
El tratamiento quirúrgico para el ronquido y el SAHOS tiene como objetivo aumentar el área de sección transversal de la vía aérea superior y eliminar tejidos obstructivos. Dentro de las alternativas quirúrgicas, la uvulopalatofaringoplastía (UPFP), es uno de los procedimientos más difundidos con éxito en la reducción de los síntomas y mejoría en la calidad de vida, ya que la mayoría de estos pacientes cursa con algún grado de estrechamiento de la vía aérea en el nivel velofaríngeo. Sin embargo, su utilidad continúa siendo controversial, particularmente en el SAHOS moderado-severo, debido a la falta de estudios controlados y criterios estandarizados para definir su eficacia, por lo que la aplicación de presión positiva continua en la vía aérea (CPAP) es el tratamiento de elección en esta entidad.
En cuanto a la cirugía nasal, aunque por sí sola no se considera una terapia de primera elección en el tratamiento del SAHOS, ha demostrado proporcionar mejoría significativa en la calidad de vida en pacientes con desórdenes respiratorios del sueño. Además, es útil como parte del enfoque de la cirugía multinivel al modificar alteraciones estructurales presentes; así como, constituye una intervención de valor en pacientes que necesitarán terapia con CPAP.(9,10)
En 1906 Sir William Osler, señala la tendencia de las personas obesas a padecer somnolencia, tanto en los adultos como en los niños. En lo referente al tratamiento quirúrgico de esta enfermedad, se consideran a Ikematsu, Fujita y Simmons como los pioneros.(11,12)
Se define la apnea como el cese completo del flujo aéreo nasal y bucal, que debe tener una duración superior a 10 segundos. Las apneas pueden adoptar tres tipos de patrones: Apneas centrales, en las que no hay evidencia de actividad muscular respiratoria que genere flujo aéreo. Apneas obstructivas, en las que hay un cese completo de flujo aéreo naso-bucal con persistencia de movimientos toraco-abdominales. Apneas mixtas, que reúnen características de las dos anteriores. Por lo general comienzan siendo centrales y terminan con esfuerzo respiratorio.(13,14,15)
Por todos estos aspectos que acompañan a la apnea obstructiva del sueño el propósito de este trabajo fue evaluar los beneficios de la cirugía multinivel en los pacientes con roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño.
MÉTODOS
Se realizó un estudio descriptivo, prospectivo, de corte longitudinal, en el Servicio de Otorrinolaringología del Hospital Universitario "General Calixto García", durante el periodo comprendido de febrero del 2018 a febrero del 2020. Los pacientes fueron seleccionados de forma aleatoria.
El universo estuvo conformado por los pacientes operados de roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño, los cuales fueron evaluados. La muestra quedó conformada por 50 pacientes, intervenidos de forma electiva los que cumplieron con los siguientes criterios de inclusión al estudio: pacientes mayores de 18 años, con diagnóstico de roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño, tributarios de tratamiento quirúrgico de manera electiva que estuvieron de acuerdo en participar en la investigación a través de consentimiento informado. Se excluyeron los que no aceptaron participar en el estudio.
Las fuentes de información fueron las historias clínicas y la de anestesia, cuya información se incluyó en una planilla de recolección de datos. Esta información se vertió en una base de datos utilizando el Microsoft Office Excel 2010.
Posteriormente, se realizó el examen físico general y otorrinolaringológico completo determinando así el diagnóstico topográfico mediante la existencia de alteraciones morfológicas y/o funcionales causantes de la enfermedad, apoyándonos para establecerlas con la nasofibrolaringoscopía y la clasificación de Mallampati. Además, se solicitaron estudios de laboratorio (hemograma, coagulograma, química sanguínea y gasometría arterial). Se realizaron estudios de imagen como la Tomografía computarizada y otros estudios según el caso.
Después de la cirugía los pacientes fueron evaluados en la consulta de seguimiento al mes, 3 y 6 meses, pudiéndose apreciar la persistencia o remisión de la sintomatología, funcionalidad de las vías respiratorias y el grado de satisfacción del paciente.
Las variables estudiadas fueron; edad, sexo, factores de riesgo, enfermedades asociadas, manifestaciones clínicas, alteraciones anatómicas, técnica quirúrgica, evolución de los síntomas, somnolencia diurna posquirúrgica y estado de satisfacción.
RESULTADOS
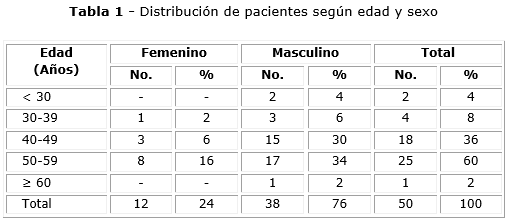
Como se puede observar en la tabla 1 en el grupo de casos estudiados predominó el sexo masculino (76 %) y la edad de 50 a 59 años (60 %), siguiendo en orden de frecuencia el grupo etario de 40 a 49 años (36 %).
La tabla 2 muestra la distribución de pacientes según factores de riesgo n= 27 en 54 %, se observó un predominio de índice de masa corporal ≥ 30 en 88 % de los casos, siguiendo en frecuencia la circunferencia cervical mayor de 40 cm (44 %) y el tabaquismo en 42 % de los casos.
La tabla 3, muestra la distribución de pacientes según comorbilidades. Se puede observar que la mitad de los pacientes objeto de estudio presentaban hipertensión arterial (50 %), siguiéndole en frecuencia la diabetes mellitus tipo II (20 %) y la dislipidemia en 14 %.
Las manifestaciones clínicas más frecuentes fueron: el ronquido en la totalidad de la muestra, seguido de la obstrucción de la vía aérea (82 %), fatiga (54 %), sueño no reparador (50 %), apnea (40 %), cefalea y somnolencia diurna en el 28 y 24 % respectivamente y la pobre concentración en el 22 % de los casos.
En las alteraciones anatómicas hubo un predominio en los enfermos con hipertrofia amigdalina en un 70 %, seguido de la desviación septal en el 48 % de los pacientes, el estrechamiento lateral faríngeo, las alteraciones de la úvula y la hipertrofia de los cornetes, aparecieron en un 42, 32 y 30 % respectivamente.
La tabla 4, muestra la distribución de pacientes según la técnica quirúrgica empleada, se puede observar que el mayor predominio estuvo en la septoplastia (48 %), seguida de la amigdalectomía 40 %, la turbinectomia (30 %) y la uvulopalatofaringoplastia (24 %). Los procedimientos menos realizados fueron la Adenoamigdalectomía (6 %) y la Glosectomía parcial (84 %).
La tabla 5, muestra la distribución de pacientes según somnolencia diurna después de la cirugía multinivel. Se puede observar que predominaron los que obtuvieron mejoría en un 42 % solo un paciente mantuvo somnolencia diurna. Tal como se ha visto, entre los objetivos de la cirugía multinivel se incluyen la normalización de la calidad del sueño, así como mejorar la calidad de vida, de hecho, en la presente investigación se obtuvo la somnolencia diurna curada en 36 % de los pacientes.
La tabla 6, muestra la distribución de los pacientes según el estado de satisfacción. Se puede observar que el 92 % de los pacientes estudiados manifestaron estar satisfechos con el tratamiento practicado. De los 50 pacientes que conformaron la muestra del estudio, solo 4 (8 %), no estuvieron satisfechos, lo cual se considera un resultado favorable al final del estudio.
DISCUSIÓN
Los criterios diagnósticos utilizados en este estudio fueron: ronquidos profundos, pausas respiratorias, alteraciones anatómicas y/o fisiológicas evidenciadas por Video endoscopia de las vías aerodigestivas altas, elevados puntajes en los resultados en la Escala de Somnolencia de Epworth y el cuestionario Stop Bang, se utilizó igualmente como criterio de confirmación diagnóstica la grabación por parte de los familiares de un video al paciente durante el sueño por un periodo de 15 a 30 min, el cual se analizó dando determinados puntajes, y pacientes que sean referidos a nuestro servicio con estudios Polisomnográficos.(16,17)
La prevalencia del SAHOS se sabe que aumenta progresivamente con el aumento del Índice de Masa Corporal (IMC), encontrando una relación directamente proporcional entre SAHOS y obesidad. Así pues, se encuentra que entre el 60 a 70 % de los enfermos con SAHOS son obesos y el 3 % de las personas que sufren obesidad mórbida padecen la enfermedad.
Los mecanismos fisiopatológicos explicativos comprenden desde el aumento del estrés oxidativo, inflamación sistémica, disfunción autonómica y endotelial. Las apneas e hipopneas recurrentes conducen a desaturaciones repetidas de la oxihemoglobina, determinando hipoxia intermitente, micro-despertares con fragmentación del sueño y oscilaciones significativas de la presión intratorácica por aumento del esfuerzo inspiratorio en cada evento apneico. Esto determina incrementos súbitos del tono simpático, de la frecuencia cardiaca y la presión arterial responsables de la activación simpática y la disfunción endotelial.(18,19)
Tal como se pudo observar, el predominio de los pacientes masculinos con roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño en la quinta década de la vida en esta investigación, coincide con lo reportado por Ronchi P (16) y Khazaie, H(17)quienes también encontraron una mayor frecuencia de la enfermedad entre estos grupos etarios.
Estudios epidemiológicos estimaron que los hombres presentaron más riesgo de padecer la enfermedad que las mujeres, resultados similares a los de esta investigación. Además, cabe señalar que son múltiples las hipótesis acerca de esta diferencia, como por ejemplo el papel de las hormonas sexuales, los fenotipos de ambos sexos, la morfología de la vía respiratoria superior, la actividad del músculo geniogloso, las características craneofaciales y el patrón de depósito de la grasa, así como la exposición a factores de riesgo exógenos potenciales, como factores ocupacionales, ingesta de alcohol, fármacos o tabaquismo.(18)
El mayor incremento de la prevalencia de SAHOS con la edad ocurre antes de los 65 años, apareciendo luego un aplanamiento en el incremento. A pesar de la mayor prevalencia en el adulto mayor, no es claro su impacto fisiopatológico.(3,6)
Teniendo en cuenta el género, estudios epidemiológicos incluyendo estudios de cohortes con metodologías similares muestran que el SAHOS tiene mayor prevalencia en hombres (4-6 %), que en mujeres (2-4 %), con una frecuencia que puede ser de 2 a 3 veces mayor. La razón por la cual se da esta diferencia no es del todo clara; se han sugerido factores hormonales, diferencias fenotípicas, patrón de depósito graso, hábitos y exposiciones medio-ambientales, entre otros factores.(19)
En la historia natural de este síndrome, el incremento de peso es con frecuencia el factor que hace evolucionar a un roncador importante hacia un síndrome de apnea hipopnea obstructiva del sueño.
Mientras que los pacientes fumadores representaron casi la mitad de la muestra, en efecto, estos pacientes tienen un mayor riesgo de desarrollar roncopatía, la cual puede disminuir si se reduce el consumo de cigarrillo. Además, ellos tienden a incrementar la resistencia de la vía aérea superior, debido a la irritación e inflamación de la misma.(20)
La obesidad se asocia a un mayor colapso de la vía aérea superior en un porcentaje relevante de pacientes con SAHOS y la reducción de peso implica mejora de la enfermedad, debido a la disminución del número de apneas y a una buena oxigenación nocturna.
Por otra parte, en el estudio de Kubin L(13) realizado en el año 2015, se obtuvo que la mayoría de los pacientes con roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño presentaron sobrepeso, mientras que la obesidad prevaleció entre el 60-80 % de los casos, resultados similares a los de esta investigación.
Dadas las condiciones que anteceden en esta serie se pudo observar que prevalecieron la hipertensión arterial, seguida de la diabetes mellitus tipo II, así como las dislipidemias, resultados similares a lo reportado por otros investigadores como Carrasco M(21) quien, en su estudio realizado en el año 2015, también encontró que el 40 % de los pacientes con hipertensión arterial presentaban síndrome de apnea hipopnea obstructiva del sueño.
Aktas O(22) estudió las comorbilidades más frecuentes en un grupo de pacientes con roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño, donde encontró respecto a la diabetes mellitus, que en el 30 % de los pacientes predominó esta enfermedad, además, mostró que existe una prevalencia de IAH mayor de 20 en 36% de pacientes diabéticos comparado con 15 % en pacientes no diabéticos, resultados parcialmente similares a los arribados en este estudio.
Según los resultados del estudio de Kubin L(13) describen que la hipertensión arterial sistémica fue un hallazgo frecuente en los pacientes referidos por SAHOS (65,2 %). El reconocimiento de los hechos fisiopatológicos que agravan la hipertensión arterial (hipoxia intermitente, aumento de la presión intratorácica negativa y despertares autonómicos), asociados a evidencias epidemiológicas de grandes estudios ha introducido un considerable cambio en la práctica médica. Actualmente, la recomendación clínica frente a hipertensión arterial sistémica severa o refractaria, es la búsqueda de apneas del sueño como primera causa identificable.
Lovato A(23) describió entre los factores de riesgo más relevantes, el índice de masa corporal elevado en el sexo masculino, además concluyó que los tres síntomas cardinales fueron las apneas presenciadas, la excesiva somnolencia diurna y la roncopatía crónica, resultados que son análogos a los de este estudio.
Lovato A(23) y Zhang P(24) mostraron en los resultados de sus estudios que los síntomas que prevalecieron en la mayoría de los pacientes fueron el sueño no reparador, fatiga y ronquido, resultados similares a los reportados por otros investigadores,(6,11) quienes también citan como síntomas nocturnos los ronquidos y apneas o pausas presenciadas por testigos, mientras que en los síntomas diurnos destacan la somnolencia diurna excesiva y el cansancio o sueño no reparador, ambos muy sugerentes de enfermedad, en otras palabras, estos cuatros se consideran los síntomas mayores de la enfermedad.
En la revisión realizada a diferentes autores,(3,7,9) se pudo observar que múltiples técnicas quirúrgicas han sido realizadas en diferentes estudios. En la presente investigación se realizó la cirugía multinivel en todos los pacientes, lo cual permitió una tasa de corrección del SAHOS en la mayoría de estos, resultados similares a los encontrados por Camacho M(25) y otros, quienes reportan una tasa de corrección del SAHOS hasta 95 %.
En el estudio realizado por Zhang P(24) encontró que entre 2-5 % de los pacientes presentaron obstrucción en un solo nivel, mientras que 75 % presentaron obstrucción en distintos puntos de la vía aérea, además mostró que los resultados son pobres cuando el abordaje quirúrgico se enfoca en un solo nivel, mientras que, al realizar una cirugía con aproximación multinivel, se obtienen mejores resultados quirúrgicos. Según la literatura, la eficacia de procedimientos aislados y combinados multinivel para SAHOS tiene porcentajes de éxito variables que fluctúan entre el 40 % y el 85 %; por su parte, las más efectivas son las técnicas multinivel.(1,9)
Kubin L(13) y Zhang P(24) realizaron un estudio de tipo observacional, descriptivo mediante la revisión de historias clínicas en 100 pacientes diagnosticados con síndrome de apnea obstructiva del sueño y roncopatía crónica, con el fin de analizar la reducción de los síntomas post-septoplastía, pues del total de los pacientes tratados quirúrgicamente, 89 % mejoró considerablemente su sintomatología respiratoria, mientras que solo 11 % presentó alguna molestia luego de la misma, siendo estos hallazgos comparables con los obtenidos en nuestro trabajo de investigación.
Según la literatura,(5,17,21) en términos generales y respecto a algún tipo de procedimiento, el éxito de la cirugía se define como una reducción del 50 % respecto al índice de apnea-hipopnea, basal inicial o a un IAH menor de 20 después de su realización, pues los criterios para una curación luego del tratamiento se definen como un IAH menor de 5 después de la cirugía. Hechas las observaciones anteriores, en el presente estudio más de la mitad de los pacientes redujeron la apnea y los ronquidos respiratorios en 50 %.
Sin embargo, Aktas O(22) condujo un estudio prospectivo en 50 pacientes consecutivos con obstrucción nasal y SAHOS para comparar el efecto de la permeabilización nasal de manera subjetiva y objetiva, el cual demostró que, aunque 98 % de los pacientes mejoraron de forma subjetiva en la respiración nasal, 66 % no notó cambios en el ronquido, resultados que difieren a los de esta investigación.
Khazaie H(17) refiere que la principal causa del síndrome de apnea obstructiva del sueño y de la roncopatía crónica es la desviación de tabique nasal, dado por el desplazamiento del tabique, lo cual provoca la disminución de la entrada del flujo de aire de las fosas nasales y de esta manera aumenta los gradientes de presión de las vías respiratorias altas, en efecto, se congestiona la estructura faríngea.
Sin embargo, otros investigadores(19,21,23) no encontraron en los pacientes con diagnóstico de trastornos respiratorios del sueño, ningún hallazgo anatómico específico asociado a la severidad de la enfermedad, además refieren que muchas veces los trastornos respiratorios severos se encuentran en pacientes longilíneos, con vías aéreas amplias o pacientes obesos con trastornos craneofaciales y obstrucciones de la vía aérea superior, sin ningún tipo de enfermedad. Estos resultados no tienen gran coincidencia con los nuestros.
No obstante, diferentes investigadores(17,19) han demostrado que la severidad de las apneas puede empeorar las dos primeras noches después de la cirugía, por lo que es indispensable que usen presión positiva sobre la vía aérea superior.
Khazaie H(17) y Aktas O(22) mostraron resultados donde 95,6 % de los pacientes con somnolencia diurna refirieron mejoría, además 81,4 % recomendaron la cirugía a otra persona, lo que demuestra los favorables beneficios de la cirugía.
Investigadores como Aktas O(22) y Zhang P(24) en un estudio observacional y descriptivo, evaluaron la satisfacción de los pacientes con el procedimiento UPFP con cirugía nasal, donde obtuvieron que 92,5 % de los pacientes estuvieron satisfechos con la cirugía, así como presentaron mejoría en los ronquidos.
Khazaie H y otros,(17) concluyeron, que 78 % de los pacientes con SAHOS sometidos a UPFP estaban satisfechos con la cirugía, 40 % habían mejorado los ronquidos y en 88 % había mejorado o desaparecido la somnolencia diurna; así mismo, refieren que estos resultados no empeoraron durante el tiempo de seguimiento de 15 años, resultados parcialmente similares a los de esta serie.
Nimrod S y otros(4) realizaron encuestas retrospectivas a 200 pacientes a los que habían realizado UPFP, donde obtuvieron, con respecto a la mejoría del ronquido, la tasa de éxito a corto plazo de 76 %, pero disminuyó hasta 45 % después de 8-10 años. También concluyeron que la tasa de satisfacción con la cirugía también declina con el tiempo, parcialmente como reflejo de la tendencia a retornar el ronquido, pero también asociado al nivel de dolor y/o complicaciones posoperatorias, resultados que no se pueden comparar del todo con los de este estudio ya que el período de seguimiento postquirúrgico fue reducido.
No obstante, García X(2) y Giarda M(7) hacen mención que la UPFP es un tratamiento efectivo en casos de SAHOS leve y no demuestra ser más o menos efectiva en enfermedad severa, lo que está directamente relacionado con el compromiso multinivel y con la necesidad de definir y seleccionar adecuadamente los casos que más se beneficiarán del procedimiento quirúrgico, llevándonos con esto a concluir la similitud parcial adquirida en la selección y manejo de nuestros pacientes estudiados.
En efecto, hay que recordar que el SAHOS es una enfermedad multinivel y los resultados quirúrgicos estarán relacionados directamente con la presencia y el estado de afectación de cada uno de estos niveles. Al analizar la satisfacción en esta investigación, se pudo evidenciar que la mayoría de los pacientes sometidos a cirugía multinivel, estuvieron satisfechos con la cirugía (96 %), por lo que la ausencia de ronquidos respiratorios, la disminución de episodios de apnea y la somnolencia diurna curada, mostraron los beneficios de la cirugía multinivel en los pacientes con roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño.
Se concluye que los trastornos obstructivos del sueño generalmente se asocian a comorbilidades siendo la más frecuente la hipertensión arterial. Las alteraciones anatómicas que prevalecen son la hipertrofia amigdalina y las desviaciones septales, que una vez resueltas, por los beneficios de la cirugía multinivel en pacientes con roncopatía crónica y síndrome de apnea hipopnea obstructiva del sueño, mejoran la somnolencia diurna, con un elevado porcentaje de satisfacción de los pacientes.
REFERENCIAS BIBLIOGRÁFICAS
1. Espinoza J, Escobar D, Mejía J. Guías ORL basadas en la evidencia para el manejo de las patologías más frecuentes en otorrinolaringología. Rev. Colombiana de otorrinolaringología. 2016;79:950-58.
2. García X, Damiani S, Osa J. Síndrome de apnea obstructiva del sueño. Conocimientos importantes para todo profesional de la salud. Rev. Cubana Med Gen Integr. 1999;15(5):562-9.
3. Vila D, Garmendía G, Felipe AM, Suárez F, Sánchez E. Aplicación de distracción osteogénica mandibular en niños con el síndrome de apnea obstructiva del sueño. Revista Cubana de Estomatología. 2010;47(1)37-49.
4. Nimrod S, Barashia R, Ruiza L, Ruiz P, Amado S, Álvaro J. Síndrome de apnea/hipopnea obstructiva del sueño y su asociación con las enfermedades cardiovasculares. Rev. Colomb Cardiol. 2015;22(2):81-87.
5. Camacho M, Certal V, Capasso R. Comprehensive review of surgeries for obstructive sleep apnea syndrome. Braz J Otorhinolaryngol. 2018;79(6):7808.
6. Vila D, Garmendía G, Morales N, Correa B. Nuevo enfoque terapéutico en el síndrome de apnea obstructiva del sueño. Rev. Cubana Ortod. 2001:16(2):76-82.
7. Giarda M , Brucoli M, Arcuri F, Benech R, Braghiroli A, Benech A. Efficacy and safety of maxilomandibular advancement in treatment of obstructive sleep apnea syndrome. Acta Otorhinolaryngol Ital. 2018;33(1):43-6.
8. Ibarca G, Cruz R, Descalzi F. Compromiso multisistémico en apnea obstructiva del sueño. Rev. Med chile. 2014;142:748-57.
9. Mantovani M, Minetti A, Torretta S, Pincherle A, Tassone G, Pignataro L. The velo-uvulopharyngeal lift or "roman blinds" technique for treatment of snoring: a preliminary report. Acta Otorhinolaryngol Ital. 2017;32(1):48-53.
10. Salamanca F, Costantini F, Mantovani M, Bianchi A, Amaina T, Colombo E, et al. Barbed anterior pharyngoplasty: an evolution of anterior palatoplasty. Acta Otorhinolaryngol Ital. 2014;34(6):434-8.
11. Camacho M, Certal V, Capasso R. Comprehensive review of surgeries for obstructive sleep apnea syndrome. Braz J Otorhinolaryngol. 2013;79(6):780-8.
12. Battaglia P, Mercante G, Turri-Zanoni M, Pellini R, Spriano G. A new method to identify the hypoglossal nerve. Clin Otolaryngol. 2014;39(2):128-9. DOI: https://doi.org/10.1111/coa.12226
13. Kubin L, Jordan A, Nicholas C, Cori J, Semmler J, Trinder J. Crossed motor innervation of the base of human tongue. J Neurophysiol. 2015;113(10):3499-510. DOI: https://doi.org/10.1152/jn.00051.2015
14. Strollo P, Gillespie M, Soose J, Maurer T, Vries N, Cornelius J, et al. Upper Airway Stimulation for Obstructive Sleep Apnea: Durability of the Treatment Effect at 18 Months. Sleep. 2015;38(10):15-38. DOI: https://dx.doi.org/10.5665%2Fsleep.5054
15. Certal V, Zaghi S, Riaz M, Vieira A, Pinheiro C, Kushida C, et al. Hypoglossal nerve stimulation in the treatment of obstructive sleep apnea: A systematic review and meta-analysis. Laryngoscope. 2015;125(5):1254-64 DOI: https://doi.org/10.1002/lary.25032
16. Ronchi P, Novelli G, Colombo L, Valsecchi S, Oldani A, Zucconi M, et al. Effectiveness of maxillo-mandibular advancement in obstructive sleep apnea patients with and without skeletal anomalies. Int J Oral Maxillofacial Surg. 2010;39(6):541-7. DOI: http://doi.org/10.1016/j.ijom.2010.03.006
17. Khazaie H, Najafi F, Rezaei L, Tahmasian M, Sepehry A, Herth F. Prevalence of symptoms and risk of obstructive sleep apnea syndrome in the general population. Arch Iran Med. 2011;14(5):335-8.
18. Páez S, Vega P. Factores de riesgo y asociados al síndrome de apnea-hipopnea obstructiva del sueño (SAHOS). Rev. Fac. Med. 2017;65:S21-4. DOI: http://dx.doi.org/10.15446/revfacmed.v65n1Sup.59646
19. Carrillo J, Vargas C, Cisternas A, Olivares P. Prevalencia de riesgo de apnea obstructiva del sueño en población adulta chilena. Rev Chil Enferm Respir 2017;33:275-83.
20. Sharma S, Katosh V, Mohan A, Kadhiravan T, Elavarasi A, Ragesh R, et al. Consensus and evidence-based Indian initiative on obstructive sleep apnea guidelines 2014. Lung India. 2015;32(4):422-34.
21. Carrasco M, Marcano M, Zerpa V, Dalmau J. Surgical results of different palate techniques to treat or pharyngeal collapse. Eur Arch Otorhinolaryngol. 2015;272(9):2535-40.
22. Aktas O, Erdur O, Cirik A, Kayhan F. The role of drug-induced sleep endoscopy in surgical planning for obstructive sleep apnea syndrome. Eur Arch Otorhinolaryngol. 2015;272(8):2039-43.
23. Lovato A, Kotecha B, Vianello A, Giacomelli L, Staffieri A, Marchese-Ragona R. Nasal and oº ral snoring endoscopy: novel and promising diagnostic tools in OSAS patients. Eur Arch Otorhinolaryngol. 2015;272(7):1793-9.
24. Zhang P, Ye J, Pan C, Xian J, Sun N, Li J, et al. Comparison of drug-induced sleep endoscopy and upper airway computed tomography in obstructive sleep apnea patients. Eur Arch Otorhinolaryngol. 2014;271(10):2751-6.
25. Camacho M, Certal V, Capasso R. Comprehensive review of surgeries for obstructive sleep apnea syndrome. Braz J Otorhinolaryngol. 2013;79(6):780-8.
Conflicto de intereses
Los autores declaran que no existe conflicto de intereses de ningún tipo.
Contribuciones de los autores
Luis Hernández Armstrong: Idea original del trabajo, estudio de los casos.
Pedro Javier Contreras Álvarez: Estudio de los casos, revisión bibliográfica.
Perla Guadalupe Gutiérrez Ochoa: Revisión bibliográfica, redacción del texto final.